Na skutek dolegliwości sercowo-naczyniowych w krajach europejskich umiera dwa razy więcej osób niż w konsekwencji chorób nowotworowych. Stan niedokrwienia mięśnia sercowego, mówiąc inaczej – zawał serca – doprowadza do martwicy mięśnia spowodowanej niedokrwieniem w związku z zamknięciem tętnicy wieńcowej.
Na „atak serca” narażeni są przede wszystkim mężczyźni w wieku od 60 do 70 lat. Pomimo wyraźnego postępu w dziedzinie profilaktyki przeciwzawałowej, zazwyczaj do niedokrwienia w wyniku choroby wieńcowej dochodzi niespodziewanie, jako że procesy chorobotwórcze trwają nawet kilka lat wstecz.
W jaki sposób powstaje zawał serca? Przyczyny niedokrwienia
Do „ataku serca” najczęściej prowadzi postępująca miażdżyca tętnic wieńcowych. Bezpośrednią przyczyną zawału jest pęknięcie lub krwotok do blaszki miażdżycowej powstałej jako następstwo odkładania się tłuszczu i cholesterolu LDL
albo wzrastanie zakrzepu na jej powierzchni, co skutkuje niedrożnością tętnicy, czyli niedotlenieniem mięśnia sercowego, który w konsekwencji obumiera.
W 90% przypadków zawał powoduje zakrzep wytworzony w odcinku tętnicy zawężonym przez blaszki miażdżycowe. Rzadziej przyczyną okazuje się zator bądź zapalenie tętnicy wieńcowej, uraz mechaniczny czy neuropochodne zaburzenie w regulacji przepływu krwi przez układ krwionośny.
Ściany tętnic mogą obumierać częściowo lub całkowicie, toteż wyróżnia się zawał pełnościenny oraz niepełnościenny. Przerwanie przepływu krwi może wynikać z długiego i silnego skurczu naczynia pod wpływem przewlekłego stresu, który podnosi ciśnienie tętnicze.
Zawał mięśnia sercowego występuje najczęściej u osób otyłych z nadciśnieniem tętniczym. Do pozostałych czynników ryzyka należy między innymi: palenie tytoniu, brak aktywności fizycznej, stosowanie leków sterydowych, wysoki poziom cholesterolu, kwasu moczowego, homocysteiny, białka ostrej fazy lub trójglicerydów, marskość wątroby, cukrzyca oraz predyspozycje genetyczne.
Ponadto u osób młodych, u których krążenie oboczne nie jest dobrze rozwinięte, zawał może objąć o wiele większą powierzchnię mięśnia sercowego, niż u ludzi starszych.
Zawał, czy nie zawał? – Objawy towarzyszące atakowi
Osoby dotknięte zawałem serca skarżą się przede wszystkim na ostry i piekący, gniotący bądź ściskający ból zlokalizowany za mostkiem, który trwa dłużej niż dwadzieścia minut. Ucisk może obejmować również nadbrzusze środkowe albo prawą, górną część brzucha. Pojawia się zarówno podczas wysiłku fizycznego, jak i w spoczynku. Ból nie ustępuje po przyjęciu podjęzykowo azotanu, natomiast u osób w podeszłym wieku oraz diabetyków może być słabo lub wcale nieodczuwalny. Uciskowi mogą towarzyszyć nudności, a w skrajnych przypadkach wymioty.
Kolejnymi objawami wskazującymi na zawał serca są poczucie niepokoju, bladość i/lub sinica obwodowa (sine zabarwienie stóp, rąk i ust), potliwość, duszności (niekiedy odkrztuszanie wydzieliny), ogólne osłabienie oraz zawroty głowy bądź odwrotnie – pobudzenie ruchowe. W przypadku „ataku serca” pacjent może odczuć zarówno silne kołatanie mięśnia sercowego na skutek tachykardii, jak i doznać omdlenia w konsekwencji arytmii albo spadku ciśnienia tętniczego.
Pierwsze objawy zawału bywają dyskretne, co więcej chory może doświadczyć niespotykanych symptomów. Wówczas najczęściej nie zdaje sobie sprawy z faktu, iż właśnie przeżył „atak serca”. Ponadto zawał łatwo można pomylić z innymi schorzeniami, takimi jak dolegliwości przewodu pokarmowego, nerwobóle, bóle mechaniczne i nerwice.

Jak wykryć zawał serca? Diagnoza
Zawał może powodować natychmiastową, tragiczną śmierć sercową. Zgon bywa wówczas pierwszym i jedynym objawem choroby, jednak około połowa przypadków śmiertelnych „ataku serca” następuje w przeciągu od 1 do 2 godzin po wystąpieniu początkowych symptomów. W badaniach dodatkowych zawał objawia się obecnością markerów zawału oraz wysokim poziomem glukozy we krwi, zmianami elektrokardiograficznymi, przyspieszonym opadaniem krwinek, a także zwiększoną leukocytozą. Aparat ekg jest urządzeniem, które wykrywa zawał serca natychmiastowo.
Przy stawianiu diagnozy lekarz prowadzi wywiad odnośnie dolegliwości pacjenta i bada podstawowe parametry. Wykonywane jest także EKG, na przykład z wykorzystaniem aparatu EKG Aspel AsCard v.07.225. Badanie to umożliwia wyodrębnienie miejsca oraz typu zawału (z uniesieniem lub bez uniesienia odcinka ST1). Oprócz tego niekiedy realizuje się pomiary stężenia biomarkerów 3 we krwi, prześwietlenie klatki piersiowej, echokardiografię serca oraz koronografię.
„Atak serca” może przyjmować wiele różnych form. Wyróżnia się między innymi zawał ściany przedniej, przegrody międzykomorowej, koniuszka serca, ściany bocznej lewej komory, ściany dolnej lewej komory, ściany tylnej lewej komory oraz zawał prawej komory serca.
Zawał serca bez powikłań?
W przypadku, jeśli chory trafi do szpitala w czasie krótszym niż godzina, wówczas może uniknąć martwicy fragmentu mięśnia sercowego i liczyć na całkowite wyzdrowienie. W karetce otrzymuje odpowiednie leki, a następnie zostaje poddany intensywnemu leczeniu reperfuzyjnemu.
Podawanie środków fibrynolitycznych pacjentowi z zawałem serca powinno być praktykowane jedynie w wyjątkowych sytuacjach. Częściej stosuje się więc metody inwazyjne, które przynoszą znacznie lepsze wyniki przeżywalności.
Do metod inwazyjnych wykorzystywanych przy leczeniu zawału serca należą przezskórne interwencje wieńcowe (angioplastyka wieńcowa, aterektomia, brachyterapia i pomostowanie aortalno-wieńcowe) oraz rewaskularyzacja laserowa.
Zabieg angioplastyki polega na włożeniu cienkiej rurki (cewnika) do tętnicy promieniowej bądź pachwinowej i odblokowaniu zatoru części naczynia wieńcowego, a następnie założeniu innej rurki (stenty), która powinna zapobiec ponownemu zamknięciu tętnicy.
Niekiedy koniecznością może okazać się wykonanie kardiochirurgicznej operacji pomostowania tętnicy. Zabieg skupia się ominięciu miejsca zwężenia oraz przywróceniu prawidłowego przepływu krwi poprzez sztuczne połączenia pomiędzy tętnicą główną, a tętnicami wieńcowymi.
Objęcie pacjentów ze świeżym zawałem serca kompleksową opieką kardiologiczną znacznie zmniejsza śmiertelność szpitalną i poza szpitalną chorych. Farmakoterapia wykorzystywana przy leczeniu pozawałowym odnosi się do leków przeciwzakrzepowych, przeciwbólowych, trombolitycznych, przeciwpłytkowych, nitrogliceryny, beta-blokerów oraz inhibitorów kanału wapniowego. Odpowiednie zastosowanie inhibitorów konwertazy angiotensyny w ciągu pierwszych 24 godzin po „ataku serca” zwiększa szanse na przeżycie pacjenta.
Powikłania po zawale serca
Ocenia się, że od 7 do 12% pacjentów z zawałem serca umiera jeszcze w szpitalu, a w ciągu pierwszego roku życie w wyniku powikłań traci od 5 do 15% chorych.
Rezultaty zawału serca różnią się w zależności od rozległości uszkodzenia mięśnia sercowego. 10% powierzchni ogniska zawałowego nie skutkuje stałą niepełnosprawnością pacjenta, natomiast większy obszar martwicy (około 25%) ma realny wpływ na funkcjonowanie serca jako pompy krwi i prowadzi do jego niewydolności. Uszkodzenie powyżej 40% może wywołać wstrząs kardiogenny. Powikłania „ataku serca” zależą również od jego dokładnej lokalizacji.
Wczesnemu stanowi pozawałowemu mogą towarzyszyć niewydolność serca z obrzękiem płuc lub zastawki mitralnej, tętniak serca, pęknięcie ściany serca, przegrody międzykomorowej bądź mięśnia brodawkowatego, poszerzanie się ogniska zawałowego oraz zaburzenia rytmu serca i przewodnictwa.
Długie lata po przeżyciu „ataku serca” u pacjenta może rozwinąć się pozawałowe zapalenie nasierdzia, przewlekły tętniak bądź niewydolność krążenia serca, zespół ramię-ręka, pozawałowy zespół Dresslera lub zakrzepnięcie w komorze nad obszarem zawału.

Rehabilitacja po zawale serca
Zgodnie z zaleceniami Europejskiego Towarzystwa Kardiologicznego po każdym zawale serca należy poddać się szczegółowej rehabilitacji kardiologicznej. Pacjent powinien nauczyć się życia „na nowo”, zważając na ograniczanie potencjalnych sytuacji nerwowych i dbając o swój odpoczynek.
Przeżycie zawału serca jest niczym czerwona dioda ostrzegawcza prowokująca do natychmiastowej zmiany stylu życia. Koniecznością staje się rzucenie palenia, walka z otyłością, regularna aktywność fizyczna, a przede wszystkim – ścisłe stosowanie się do zaleceń lekarza oraz systematyczne zażywanie przepisanych leków. Należy także zmodyfikować dotychczasową dietę na przeciwmiażdżycową.
Rehabilitację chory rozpoczyna w momencie ustąpienia bólu pozawałowego, zmniejszenia się aktywności enzymów i obniżenia temperatury. Terapia dzieli się na cztery fazy, a pierwsza kończy się zazwyczaj po wypisaniu pacjenta ze szpitala.
W początkowym okresie pozawałowym niezwykle istotna jest lekkostrawna dieta. Defekacja dla chorego może stanowić ogromny wysiłek, skutkiem czego wyjście do toalety może zakończyć się śmiercią ze względu na automatyczną tachykardię.
Rehabilitacja polega przede wszystkim na monitorowaniu i usprawnianiu ciała chorego. Z pomocą przychodzą wszelkie wzmacniające ćwiczenia fizyczne oraz treningi, na przykład te z wykorzystaniem Cykloergometru CRG 200 Aspel Aster. Czwarta faza terapii rozpoczyna się po około roku od „ataku serca”. Świetne efekty przynosi wówczas rehabilitacja z użyciem nowoczesnych urządzeń telemetrycznych.
Zawał – jak zapobiec? Profilaktyka przeciwzawałowa
Profilaktyka przeciwzawałowa dotyczy przede wszystkim porzucenia nałogu tytoniowego, ograniczenia spożywania alkoholu, konsumowania regularnych, zdrowych posiłków pełnych warzyw, owoców i pełnoziarnistego pieczywa, a także dbałości o zrównoważony wysiłek fizyczny (minimum 30 minut dziennie), który dodatkowo rozwija krążenie oboczne krwi.
Istotne są regularne badania serca oraz kontrola ciśnienia tętniczego krwi, poziomu cholesterolu i glukozy. Zaleca się również redukcję spożycia produktów bogatych w nasycone kwasy tłuszczowe i cholesterol, a także tych zawierających izomery trans kwasów tłuszczowych.
Chcąc uniknąć „ataku serca” w przyszłości, należy zadbać o odpowiednią masę ciała oraz stosowną suplementację, uzupełniającą między innymi niedobory witamin z grupy B oraz kwasu foliowego. Trzeba także utrzymać optymalny profil lipidowy, a w przypadku doświadczania przewlekłych chorób – wdrożyć sumienne leczenie.
Zawał serca – jak ratować? Pierwsza pomoc w trakcie zawału serca
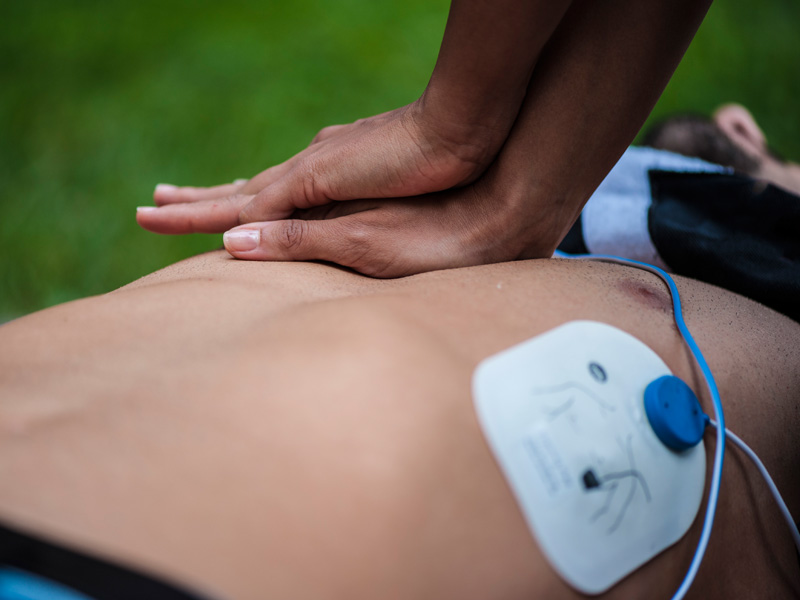
Zasady pierwszej pomocy udzielanej w przypadku zawału serca to wiedza, którą powinien posiąść każdy człowiek, pragnąc zachować społecznie odpowiedzialną postawę obywatelską. Chorego, o ile jest przytomny, należy posadzić w pozycji półsiedzącej. Ułożenie ciała w pozycji bocznej ustalonej zaleca się natomiast w chwili utraty świadomości. Kluczowym działaniem jest natychmiastowy kontakt ze służbami ratunkowymi (pod numerem alarmowym 112 lub 999).
Udzielając pomocy przedmedycznej, należy kontrolować tętno i oddech chorego. W sytuacji, jeśli respiracja ustanie, a praca serca się zatrzyma, wówczas konieczne jest rozpoczęcie resuscytacji krążeniowo-oddechowej.
Choremu należy podać od 300 do 500mg aspiryny doustnie, jeśli lek znajduje się w najbliższym otoczeniu. Nie wolno natomiast stosować nitrogliceryny (w razie objawów wstrząsu), jak również odradza się aplikowania glikozydów nasercowych, preparatów zawierających diklofenak czy jakichkolwiek innych leków (w tym nasercowych oraz nadciśnieniowych).
Ilość czasu, która minie od momentu wystąpienia pierwszych objawów zawału do przyjazdu chorego do szpitala, decyduje o możliwości wykonania zabiegu reperfuzji naczynia oraz podania leków trombolitycznych. Czas ma więc ogromne znaczenie w kontekście przeżywalności pacjentów i stopnia uszkodzenia mięśnia sercowego.
Jeśli ból w klatce piersiowej utrzymuje się około 15 minut, nie powinno się zwlekać z wezwaniem służb medycznych. Odkładanie w czasie wezwania pomocy dotyczy aż 62% pacjentów.
Etap medyczno-ratunkowy
Na etapie przedszpitalnym wykorzystuje się tak zwany schemat OH BATON (Opioid - Morfina, Heparyna niefrakcjonowana, Beta-adrenolityk, Aspiryna, Tikagrelor, O-tlen, Nitrogliceryna).
Pacjentowi podaje się mieszaninę tlenu z powietrzem za pośrednictwem maski twarzowej, nitroglicerynę od 0,4 do 0,8mg podjęzykowo oraz aspirynę od 300 do 500mg doustnie (w celu uniknięcia narastania zakrzepów), ponadto dożylnie analgezję (morfinę), a także metoprolol p.o./i.v.. Dokonuje się również dożylnej infuzji nitrogliceryny (jeśli ciśnienie jest odpowiednie) z infuzją 0,9% NaCl.
Podczas transportu do specjalistycznego ośrodka z dyżurną pracownią hemodynamiczną (bądź oddziałem kardiochirurgii interwencyjnej) pacjent musi znajdować się pod stałą kontrolą kardiomonitoringu, aby prędko można było zdiagnozować ewentualne zaburzenia rytmu serca.